.jpg)
五年前,六十多歲的張女士因排便時出血,到本院做大腸鏡檢查,結果發現腸道內長了許多大小不一的腺瘤性瘜肉,這種腺瘤性瘜肉並非一般良性瘜肉,有癌化風險,一旦發現都建議切除。
因為數量較多,在醫師評估後,分兩次切除了十幾顆瘜肉。張女士很有警覺心,往後每年都回診檢查,結果每年都發現數顆腺瘤性瘜肉必須處理,5年下來共切除30多顆有癌化風險的瘜肉。
醫師表示,大腸瘜肉切除後的復發率約為20%,其原因與飲食及生活習慣、體質、家族遺傳等有關,而像張女士這樣復發率這麼高的情況,可能就與體質或家族遺傳因素有關,高危險群建議定期做大腸鏡追蹤,以期提早發現,在瘜肉癌化前將其切除。
哪種瘜肉有癌化風險
大多數的大腸息肉不會轉變為大腸癌,但某些類型卻可能癌變,唯有透過大腸鏡檢查,才能進行觀察和分類。
- 增生性瘜肉:
- 發炎性瘜肉:
- 腺瘤性瘜肉:
腺瘤型瘜肉可說是大腸癌症的前身,瘜肉越大,轉成癌症的機率越高。大腸腺瘤性瘜肉通常形狀不一、多呈紅色,因為癌化風險較高,一旦檢查發現多半會以內視鏡直接切除,如果瘜肉太大或侵犯到黏膜下層組織時,則需另外安排手術切除治療。
此外,「家族性腺瘤性瘜肉症」(FAP)也是不容忽視的一種顯性遺傳疾病,子女有五成機率遺傳,若未早期檢查和治療,幾乎100%會轉變成大腸癌。
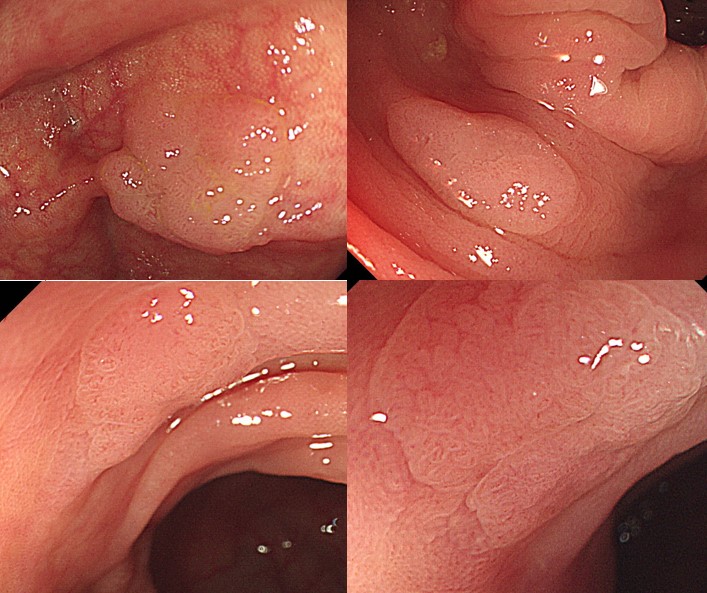
大腸鏡是最直接的檢查方式
在所有大腸癌患者中,有家族史的比例約占2~3成,其他大7~8成患者是屬於沒有家族病史的,加上大腸癌初期症狀不明顯,所以早期發現病灶最直接、精確的方式就是透過大腸鏡檢查。
本院施行的無痛舒眠腸胃鏡檢查,不僅能兼顧檢查的精準度和效率,更能讓受檢者以相對輕鬆、舒適且安心地方式進行:
- AI大腸鏡偵測系統
本院全面採用高階「Olympus EVIS X1 CV-1500」內視鏡及「EndoAim人工智慧內視鏡病灶偵測系統」。「Olympus EVIS X1 CV-1500」內視鏡擁有精密的圖像增強技術與4K高畫質解析度,能清楚檢視腸道細部組織與血管結構,再結合NBI窄頻影像及放大百倍觀察功能,可突顯大腸表層粘膜微血管及粘膜微細構造,使病灶無所遁形,讓檢查更精確、更安全。
AI偵測輔助系統精準鎖定難以發現的微小瘜肉,判讀瘜肉類型、大小及範圍,協助醫師診斷病灶是否須切除,精準度高達95%以上。
- 鎮靜舒眠,非全身麻醉
本院無痛舒眠腸胃鏡檢查,採鎮靜舒眠而非全身麻醉,讓受檢者在半夢半醒或睡著的狀態下完成檢查,檢查過程中若有狀況,受檢者還能有所反應,讓醫師立即採取相應對策,避免全身麻醉的風險,較為安全。
- 免前3天低渣飲食 當日到院清腸
「清腸是否徹底」是影響大腸鏡檢查準確性的重點,若無徹底清腸,腸內的殘餘糞便覆蓋在病徵上,將使檢查精確度大打折扣,因此一般醫療院所會要求受檢者先進行三天的低渣飲食,並在檢查前一晚吃瀉藥自行在家清腸。
但一般民眾不具備專業知識,在家裡服用瀉藥無法自行判斷腸道清乾淨了沒。且有些受檢者前一晚頻繁跑廁所,導致睡眠不足,影響了第二天檢查時血壓等各種檢查數值。
而本院大腸鏡檢查不須長達三天的低渣飲食,僅需檢查前一天進行飲食管理,檢查當天到院才開始喝清腸藥水,一方面讓受檢者前一晚有充分的睡眠與休息,二方面能在專業醫護人員陪伴下進行清腸流程,比較安心,也更能確認清腸徹底後,再施行檢查。
有家族史、高危險群建議定期檢查
建議四十歲以上、有家族病史、罹患糖尿病、過度肥胖、喜吃熱燙、油炸、甜食、菸酒不離身、不愛運動、常熬夜的民眾,都是大腸癌的高危險群。
家族中若有一等親之大腸直腸癌患者,最好定期接受大腸鏡檢查,特別是有「家族性腺瘤性息肉症(FAP)」的民眾,通常子女約50%的機會將遺傳到此風險基因,建議即早開始作大腸鏡追蹤,以期早期發現,早期治療。